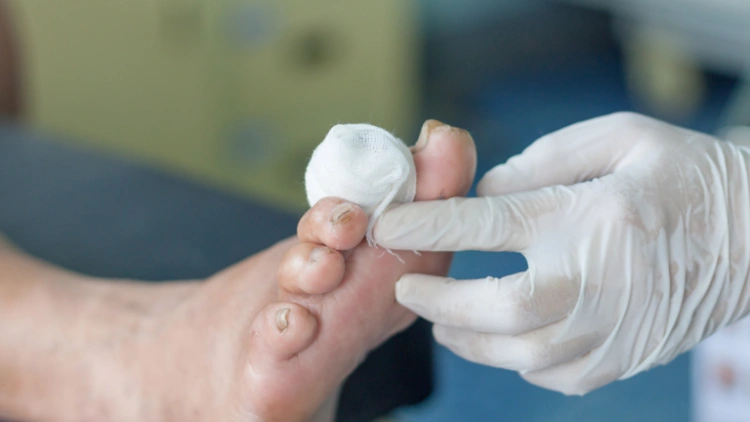
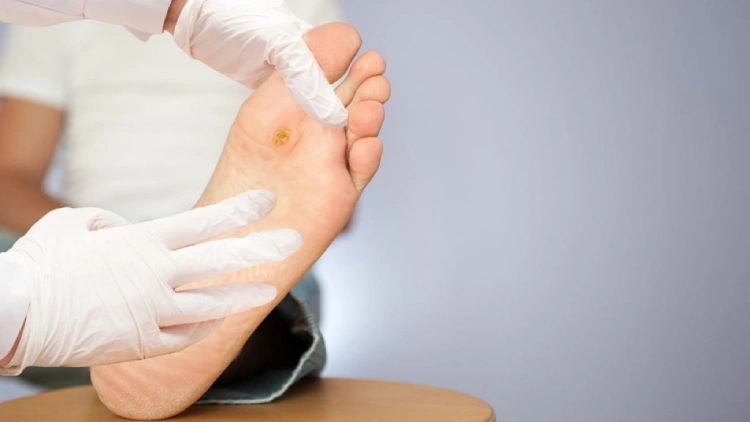
زخم پای دیابتی یکی از عوارض جدی بیماری دیابت است که معمولاً به دلیل افزایش قند خون کنترل نشده ایجاد میشود. این زخمها بیشتر در نواحی کف پا و انگشتان دیده میشوند و به دلیل کاهش جریان خون و حس در پاها، به راحتی بهبود نمییابند. بیماران دیابتی به دلیل آسیب به اعصاب محیطی (نوروپاتی) و کاهش حس در پاها ممکن است متوجه زخمهای کوچک نشوند. این زخمها در صورت عدم درمان به موقع، ممکن است عفونی شوند.
جدول محتوا
Toggleاهمیت درمان زخم پای دیابتی برای بیماران دیابتی
درمان بهموقع زخم پای دیابتی از اهمیت حیاتی برخوردار است، زیرا این زخمها در صورت پیشرفت میتوانند عواقب جبرانناپذیری داشته باشند. عفونت در زخمهای دیابتی میتواند به سرعت گسترش پیدا کند و بافتهای اطراف را درگیر کند. در موارد شدید، این عفونتها ممکن است به خون سرایت کرده و وضعیت خطرناکی به نام سپسیس ایجاد کنند.
به نقل از کلینیک زخم تهران : بهبود سریع زخم پای دیابتی نه تنها از پیشرفت عفونت جلوگیری میکند، بلکه کیفیت زندگی بیمار را نیز بهبود میبخشد. همچنین درمان زخمها هزینههای درمانی را کاهش داده و از بروز عوارض جدیتر مانند قطع عضو پیشگیری میکند. مراقبت صحیح، مراجعه به پزشک متخصص و کنترل قند خون از اصلیترین راهکارها برای پیشگیری و درمان مؤثر زخم پای دیابتی هستند.
علل ایجاد زخم پای دیابتی
زخم پای دیابتی نتیجه پیچیدگیهای بیماری دیابت است که تحت تأثیر عوامل مختلفی ایجاد میشود. درک علل ایجاد این زخمها به پیشگیری و درمان مؤثر کمک شایانی میکند. در این بخش، سه عامل اصلی مرتبط با زخم پای دیابتی بررسی میشود.
نقش قند خون بالا در ایجاد زخمهای دیابتی
قند خون بالا مهمترین عامل در بروز زخمهای دیابتی است. زمانی که سطح قند خون برای مدت طولانی کنترل نمیشود، رگهای خونی کوچک آسیب میبینند و جریان خون در اندامهای انتهایی، بهویژه پاها، کاهش مییابد. این کاهش گردش خون، اکسیژنرسانی و مواد مغذی به بافتها را مختل کرده و باعث میشود حتی زخمهای کوچک نیز به کندی ترمیم شوند.
تأثیر نوروپاتی و کاهش حس در پاها
نوروپاتی دیابتی که به عنوان یکی از عوارض رایج دیابت شناخته میشود، به دلیل آسیب به اعصاب محیطی ایجاد میگردد. این آسیب باعث کاهش یا از بین رفتن حس درد، فشار و حرارت در پاها میشود. در نتیجه، بیماران ممکن است متوجه خراشها، بریدگیها یا حتی تاولهای کوچک روی پاهای خود نشوند.
این زخمهای بدون توجه و درمان اولیه میتوانند به زخمهای عمیقتر تبدیل شوند و به دلیل کاهش حس، تشدید آنها بدون آگاهی بیمار ادامه یابد. نوروپاتی همچنین میتواند تعریق پا را کاهش داده و پوست را خشکتر و مستعد ترکخوردگی کند که این امر خطر زخم شدن را افزایش میدهد.
عوامل محیطی مؤثر بر زخم پای دیابتی
عوامل محیطی نیز نقش مهمی در ایجاد زخمهای دیابتی دارند. برخی از این عوامل عبارتند از:
استفاده از کفش نامناسب: کفشهای تنگ یا با طراحی غیراصولی میتوانند فشار زیادی به نقاط خاصی از پا وارد کنند و باعث بروز زخم شوند.
عدم رعایت بهداشت پا: تجمع آلودگی و عدم شستوشوی مناسب پاها میتواند محیطی مناسب برای رشد باکتریها ایجاد کند.
آسیبهای مکانیکی: خراشهای ناشی از اشیای تیز، سوختگیهای سطحی یا ضربههای کوچک میتوانند در غیاب حس درد، آغازگر زخمهای دیابتی باشند.
ترکیب این عوامل محیطی با شرایط فیزیولوژیک بیماران دیابتی، زمینه ایجاد و پیشرفت زخمهای دیابتی را فراهم میکند.
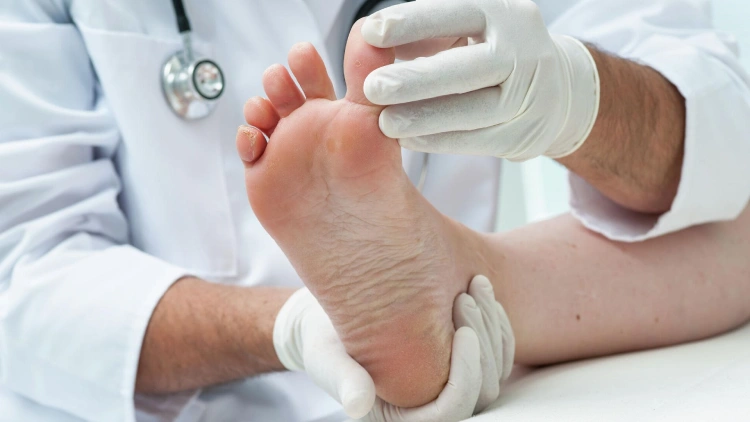
علائم و نشانههای زخم پای دیابتی
زخم پای دیابتی میتواند به تدریج و گاهی بدون درد مشخص ظاهر شود، بنابراین آگاهی از علائم اولیه و پیشرفته آن برای پیشگیری از عوارض جدی ضروری است. در این بخش، نشانههای اولیه و علائم عفونت و پیشرفت زخم را بررسی میکنیم.
نشانههای اولیه
در مراحل ابتدایی، زخم پای دیابتی ممکن است بدون ایجاد درد یا ناراحتی جدی شروع شود. برخی از نشانههای اولیه عبارتند از:
بروز قرمزی یا التهاب: پوست ناحیه آسیبدیده ممکن است قرمز و ملتهب شود.
وجود ترک یا خراشهای سطحی: ترکهای کوچک یا خراشهای ریز که ممکن است به مرور زمان گسترش یابند.
خشکی بیش از حد پوست: خشکی و پوستهپوسته شدن پاها، بهویژه در مناطقی که فشار بیشتری تحمل میکنند.
تغییر رنگ پوست: لکههای سیاه یا کبود ممکن است نشاندهنده عدم جریان خون کافی در آن ناحیه باشد.
تورم: ورم مختصر در محل زخم یا اطراف آن.
شناسایی این علائم در مراحل اولیه به پیشگیری از پیشرفت زخم کمک میکند.
علائم عفونت و پیشرفت زخم
در صورتی که زخم پای دیابتی درمان نشود، ممکن است به عفونت یا شرایط پیچیدهتری منجر شود. علائم پیشرفت زخم شامل موارد زیر است:
-
ترشحات چرکی: خروج چرک یا مایعات از زخم، که میتواند نشاندهنده عفونت باشد.
بوی نامطبوع: بوی ناخوشایند از زخم معمولاً نشانه عفونت شدید یا مرگ بافت است.
افزایش درد یا حساسیت: اگرچه در دیابت درد ممکن است کاهش یابد، در عفونتهای شدید، درد و حساسیت دوباره ظاهر میشود.
تب و لرز: نشانهای از گسترش عفونت به کل بدن (عفونت سیستمیک).
بزرگتر شدن زخم: زخمهایی که به جای بهبود، بزرگتر یا عمیقتر میشوند.
تغییر رنگ پوست اطراف زخم: قرمزی یا کبودی که به اطراف زخم گسترش یابد، ممکن است نشانه گسترش عفونت باشد.
روشهای پیشگیری از زخم پای دیابتی
پیشگیری از زخم پای دیابتی گامی حیاتی برای حفظ سلامت پاها و جلوگیری از عوارض جدی این بیماری است. با رعایت نکات ساده و مؤثر، میتوان خطر بروز زخم را به میزان قابل توجهی کاهش داد. در ادامه، سه روش کلیدی برای پیشگیری از زخم پای دیابتی بررسی میشود.
کنترل قند خون
کنترل قند خون اولین و مهمترین گام در پیشگیری از زخم پای دیابتی است. سطح بالای قند خون باعث آسیب به رگهای خونی و اعصاب میشود که از عوامل اصلی بروز زخم پای دیابتی هستند. برای مدیریت بهتر قند خون:
رژیم غذایی مناسب: مصرف غذاهای کمقند، پرفیبر و کمچرب میتواند به تنظیم سطح قند خون کمک کند.-
ورزش منظم: فعالیت بدنی منظم، مانند پیادهروی یا تمرینات سبک، به بهبود جریان خون و کنترل دیابت کمک میکند.
مصرف داروهای تجویزشده: مصرف بهموقع داروها و انسولین طبق تجویز پزشک ضروری است.
پایش مداوم قند خون: اندازهگیری روزانه قند خون کمک میکند تغییرات آن سریعتر شناسایی و مدیریت شود.
رعایت بهداشت پاها
بهداشت منظم پاها یکی از اصول اساسی برای پیشگیری از زخم است. بیماران دیابتی باید بهطور ویژه به سلامت پاهای خود توجه کنند:
شستوشوی روزانه: پاها را با آب ولرم و صابون ملایم شستوشو داده و بهطور کامل خشک کنید، بهویژه بین انگشتان.
مرطوب کردن پوست: استفاده از کرم مرطوبکننده برای جلوگیری از خشکی و ترکهای پوستی توصیه میشود (از کرم بین انگشتان استفاده نشود).
بررسی روزانه پاها: پاها را برای وجود زخم، قرمزی، تاول یا ترکخوردگی بررسی کنید. در صورت مشاهده هر گونه تغییر، فوراً به پزشک مراجعه کنید.
کوتاه کردن ناخنها با احتیاط: ناخنها را به صورت مستقیم کوتاه کنید تا از فرو رفتن در پوست جلوگیری شود.
روشهای درمان زخم پای دیابتی
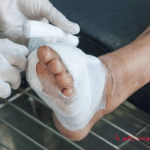
شستشو و پانسمان مناسب زخم
شستشو و پانسمان صحیح زخمهای پای دیابتی برای جلوگیری از عفونت و تسریع روند بهبودی ضروری است. زخمها باید با محلولهای ضدعفونی کننده ملایم شسته شوند تا باکتریها از بین بروند. انتخاب پانسمان مناسب بر اساس نوع و عمق زخم بسیار مهم است. پانسمانها باید قادر به حفظ رطوبت و جلوگیری از خشک شدن زخم باشند تا فرآیند ترمیم به بهترین شکل صورت گیرد.
استفاده از آنتیبیوتیکها در موارد عفونی
زمانی که زخم پای دیابتی دچار عفونت میشود، استفاده از آنتیبیوتیکها برای کنترل و درمان عفونت ضروری است. داروهای آنتیبیوتیکی به طور مستقیم بر روی باکتریهای موجود در زخم تاثیر میگذارند و از گسترش عفونت به بافتهای اطراف جلوگیری میکنند. انتخاب نوع آنتیبیوتیک باید بر اساس نتایج آزمایشات و حساسیت باکتریها انجام شود.
دبریدمان زخم (حذف بافتهای مرده)
دبریدمان زخم یکی از روشهای ضروری در درمان زخمهای پای دیابتی است که طی آن بافتهای مرده یا نکروزه از زخم جدا میشوند. این فرآیند کمک میکند تا محیطی مناسب برای رشد بافتهای سالم فراهم شود و احتمال عفونت کاهش یابد. دبریدمان میتواند به روشهای مختلفی مانند جراحی، شیمیایی یا مکانیکی انجام شود.
استفاده از پانسمانهای پیشرفته
پانسمانهای پیشرفته مانند هیدروژل، فوم و پانسمانهای بیوژل به دلیل قابلیت جذب ترشحات زخم و حفظ رطوبت، برای تسریع روند بهبودی بسیار موثر هستند. این پانسمانها میتوانند به طور مداوم زخم را تمیز نگه دارند و از عفونت جلوگیری کنند. همچنین، برخی از این پانسمانها حاوی مواد فعال هستند که فرآیند ترمیم را تسریع میکنند.
درمان با اوزون تراپی یا لیزر
اوزون تراپی و لیزر درمانی به عنوان روشهای پیشرفته برای درمان زخمهای پای دیابتی شناخته شدهاند. اوزون با خاصیت ضدعفونیکننده و تسریعکننده روند ترمیم زخم، به کاهش التهاب و مبارزه با عفونت کمک میکند. لیزر نیز با تحریک تولید کلاژن و تسریع فرآیند ترمیم به بهبود سریعتر زخمها کمک میکند.
پیوند پوست برای زخمهای شدید
در موارد زخمهای پای دیابتی شدید که به درمانهای معمول پاسخ نمیدهند، پیوند پوست به عنوان یک گزینه درمانی مطرح میشود. در این روش، پوست سالم از بخش دیگری از بدن بیمار برداشته شده و بر روی زخم قرار میگیرد تا بافتهای آسیبدیده ترمیم شوند. این روش میتواند به ویژه برای زخمهای عمیق و بزرگ مؤثر باشد و باعث بازسازی سریعتر بافتهای آسیبدیده گردد.
چه زمانی به پزشک مراجعه کنیم؟
اگر زخمها به موقع درمان نشوند یا علائم هشداردهندهای مشاهده شود، نیاز به مراقبتهای پزشکی فوری وجود دارد.
نظر شما در مورد این مطلب چیست ؟
با کلیک بر روی یکی از ستاره ها از ۱ تا ۵ امتیاز دهید :
امتیاز : / ۵. تعداد نظر :
هیچ نظری داده نشده است .





ارسال نظر